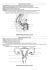Contraception et PMA
Transcription
Contraception et PMA
III – Prendre en charge sa vie sexuelle (de façon conjointe et responsable) A – Contrôles hormonaux des fonctions de reproduction doc bilan cycle femme doc bilan régulation sexuelle chez l'homme Rappel TD régulation par le CHH Le cycle ovarien est contrôlé par le complexe hypothalamo-hypophysaire (CHH) : la GnRH, sécrétée par l'hypothalamus, induit la libération d’hormones hypophysaires, FSH et LH, qui stimulent l’ovaire. Les hormones ovariennes influencent en retour le CHH : une concentration moyenne d’œstrogène freine la sécrétion de FSH/LH (rétrocontrôle négatif) ; une concentration élevée d’œstrogène, produite par le follicule mûr, déclenche un « pic » de LH, responsable de l’ovulation (rétrocontrôle positif). Chez l'homme le rétrocontrôle de la testostérone sur le CHH est négatif en permanence. -1 (ng xmL) B – La maîtrise de la procréation 1 – La contraception α – La contraception hormonale La pilule combinée (contraception régulière) contient des œstrogènes et un progestatif de synthèse, qui inhibent le CHH par rétrocontrôle négatif, empêchant ainsi l’ovulation. Prise pendant 3 semaines à partir du 1er jour des règles, arrêt la 4ème semaine → règles. progestérone -1 (pg xmL) oestradiol prise quotidienne d’une pilule normodosée même pilule 30 200 20 100 10 oestradiol progestérone 0 8 16 24 40 0 48 56 64 J règles règles règles -1 (mUI xmL) 32 LH FSH LH 60 40 FSH 20 0 8 16 24 32 40 48 56 64 J La micropilule contient un progestatif qui modifie les propriétés de l’utérus (motilité de la paroi utérine et perméabilité de la glaire cervicale) afin de gêner la progression des spermatozoïdes. La micropilule doit être prise à la même heure 365jour/an (retard max 3h) Spermatozoïde emprisonné dans la glaire cervicale → La contraception d’urgence ou pilule du lendemain, qui doit rester exceptionnelle, utilise un analogue de la progestérone, le lévonorgestrel, dont le mode d'action est incomplètement connu. Il peut, au niveau de l’ovaire, bloquer ou retarder l'ovulation et, au niveau de l’utérus, modifier l'endomètre le rendant impropre à la nidation (il agit donc avant l'implantation de l'œuf). L'implant contraceptif est un bâtonnet de 4cm de long et 2mm de large, inséré sous la peau sous anesthésie locale. Il délivre un progestatif de synthèse pendant 3 ans qui bloque l'ovulation, épaissit la glaire cervicale et amincit l'endomètre. ← Le patch contraceptif se colle sur la peau une fois par semaine pendant 3 semaines, arrêt la 4ème semaine. Même mode d'action que la pilule. L'anneau vaginal se place dans le vagin et est laissé en place pendant 3 semaines, Retiré la 4ème semaine → règles. Il libère un œstrogène et un progestatif en quantité plus faible que les pilules (→ moins d'effets secondaires). En outre il peut être laissé dans le vagin pendant 35 jours. L’IVG médicamenteuse utilise un anti-progestatif, le RU486, qui induit le rejet de l’embryon par l’utérus. Il s'agit ici non d'un contraceptif mais d'un contragestatif ou (contragestif) β – Les procédés mécaniques Le stérilet ou DIU (dispositif intra-utérin) est placé dans l'utérus par un médecin et peut être gardé pendant 4 à 10ans ou retiré dès que la femme le désire. Le stérilet empêche la nidation de l'embryon. Il existe des stérilets au cuivre (inhibiteur de la mobilité des sprmatozoïdes) et des stérilets hormonaux qui délivrent une petite quantité de progestatif de synthèse pendant 5 ans qui rend la glaire cervicale infranchissable aux spermatozoïdes. Le diaphragme et la cape vaginale se placent sur le col de l'utérus et ferment ainsi le passage au spermatozoïdes. Ils peuvent s'employer avec des spermicides. Les préservatifs masculin et féminin sont les seuls moyens de contraception qui protègent des infections sexuellement transmissibles (IST) dont le SIDA. 2 – La procréation médicalement assistée (PMA) L’infertilité ou la stérilité sont généralement dues, chez l’homme, à la qualité du sperme ou à des anomalies des voies génitales, chez la femme, à des troubles de l’ovulation ou à des anomalies des voies génitales (ex. obstruction des trompes, suite à IST) Les techniques de PMA permettent d’améliorer la fertilité quand celle-ci est insuffisante (induction artificielle de l’ovulation, insémination intra-utérine …) et à contrer certaines infertilités (IA, ICSI, FIV, TE). α – L'insémination artificielle (IA) Les spermatozoïdes n’acquièrent leur pouvoir fécondant qu’après la traversée de la glaire cervicale par des processus que l’on appelle capacitation. Si la stérilité est due à la glaire cervicale (stérilité cervicale), l’insémination artificielle intrautérine avec sperme du conjoint (IAC) consiste à injecter des spermatozoïdes "préparés" dans la cavité utérine, le jour de l’ovulation. Le sperme est préparé au laboratoire (pour reproduire l’action de la glaire cervicale) et les spermatozoïdes "sélectionnés" sont injectés dans l’utérus. L'IAC s'accompagne d'une stimulation des ovaires qui permet de maîtriser et d’améliorer l’ovulation. β – La fécondation in-vitro et transfert d'embryon (FIVETE) La fécondation extra-corporelle ou Fécondation In Vitro (FIV) consiste à reproduire au laboratoire ce qui se passe naturellement dans les trompes : la fécondation et les premiers stades embryonnaires. La stimulation des ovaires va permettre le développement de plusieurs follicules. La ponction de ces follicules, faite juste avant l'ovulation permet Ovaire contenant le recueil de plusieurs ovocytes Ces ovocytes prélevés (ponction) sont mis en contact dans une boîte de culture avec les spermatozoïdes. Au bout de 48 heures, des embryons à 2 ou 4 cellules peuvent être obtenus. Ils sont alors replacés dans l’utérus (transfert) où ils pourront effectuer leur nidation. Il s'agit donc d'une FIVETE. Obstruction tubaire des follicules mûrs Cette technique permet de court-circuiter les trompes (stérilités tubaires) et de rapprocher les spermatozoïdes des ovocytes (stérilités masculines). Micro-injection (ICSI) si nécessaire γ – L'injection intracytoplasmique de spermatozoïde (ICSI) Si le pouvoir fécondant des spermatozoïdes est faible ou s'ils sont trop peu nombreux ou trop peu mobiles ou encore s'ils ne reconnaissent pas ou mal l'ovocyte, on peut pratiquer une ICSI. On prélève des spermatozoïdes dans l'épididyme ou à partir d'une biopsie de testicule et on les injecte directement dans le cytoplasme de l'ovocyte. Sources des schémas et des photos : Labo SVT du Lycée J.Moulin ou www.choisirsacontraception.fr ou www.wikipedia.fr ou www.svt.ac-dijon.fr/schemasvt/